【佳学基因检测】肌张力障碍的临床表现及其基因检测
肌张力障碍的核心临床特征包括受自主动作的影响、溢出性肌张力障碍(与原发运动在解剖学上不同的无意识肌肉收缩)、镜像肌张力障碍(由对侧运动引起的单侧异常姿势)以及某些情况下的肌张力障碍性震颤(运动是振荡性的,但不严格有节奏、不规律和有规律)。肌张力障碍和肌张力障碍性震颤也可能具有方向性,在某些位置的运动会恶化,而在其他位置的运动会改善(“零点”)。另一个核心特征是存在缓解动作(感觉技巧或拮抗动作),通常涉及简单动作但不对肌张力障碍运动进行强力抵抗。肌张力障碍通常因焦虑、压力或情绪亢奋而加剧,或发生在患者疲倦或疲劳时;肌张力障碍会随着放松而减轻,通常在睡眠期间缓解。佳学基因检测为大家介绍了一种临床诊断肌张力障碍的有用方法(表 1)。
表 10-1。
EMG=肌电图。
经 Albanese A、Lalli S、Mov Disord.6 © 2009 运动障碍协会许可修改。
肌张力障碍的分类
2013 年肌张力障碍共识分类涉及两个不同的轴线1:
-
轴 I(临床特征)涉及(1)发病年龄、(2)身体分布、(3)时间模式和(4)相关临床特征。1
-
轴 II(病因)涉及两个互补的特征:(1)潜在的神经系统病理(影像/诊断测试),以及(2)疾病是遗传性、获得性还是特发性。1
肌张力障碍的临床特征分类。
发病年龄和身体分布可在临床上区分肌张力障碍(表 10-2 8 ) 。局灶性肌张力障碍仅影响身体的一个部位。节段性肌张力障碍涉及两个或多个相邻的身体部位,包括双臂或双腿受累。多灶性肌张力障碍至少涉及两个不相邻的或更多(相邻/不相邻)的身体部位。全身性肌张力障碍涉及躯干和至少两个其他远处部位。偏侧肌张力障碍涉及仅限于一侧的多个身体部位。肌张力障碍现象学的例子如图10-1所示。9
表 10-2。
根据身体分布对肌张力障碍进行分类
经 Klein C 等人许可修改,Gene Rev. 8 © 1993–2022 华盛顿大学,西雅图。
图 10-1。
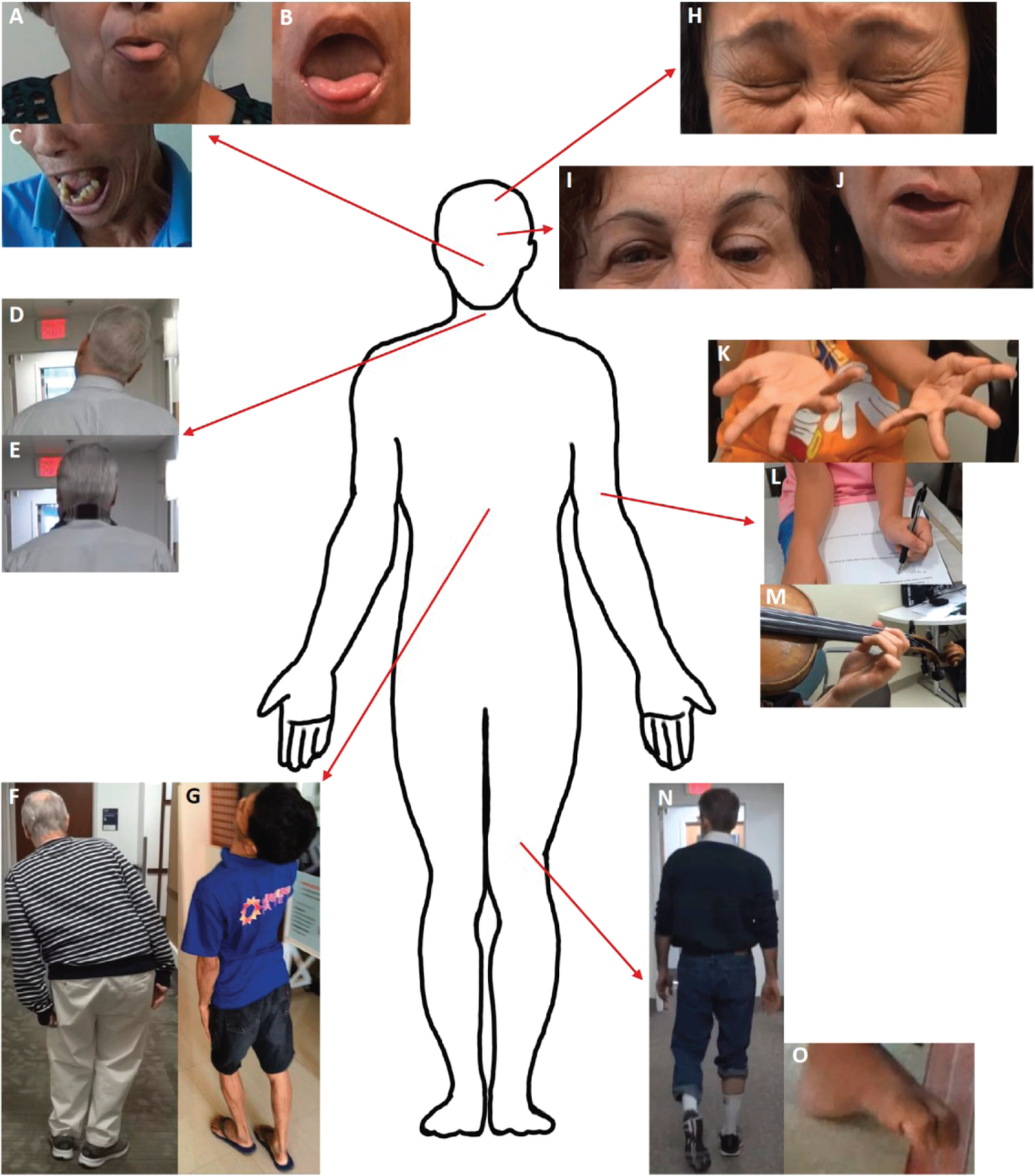
肌张力障碍的临床现象学。A 、迟发性肌张力障碍患者的下颌肌张力障碍伴有伸舌姿势;B 、同一患者的异常舌头姿势和卷曲嘴部突出显示。C 、X 连锁肌张力障碍帕金森病 (DYT/PARK- TAF1 、DYT3)患者,严重的张口肌张力障碍是多灶性肌张力障碍的一部分,主要累及头部和颈部节段性肌张力障碍。D 、图片显示局灶性特发性颈部肌张力障碍伴有向右侧的侧颈 (侧屈),( E ) 同一患者通过佩戴围巾并对颈后部施加张力的感觉技巧使颈部姿势恢复正常。F 、帕金森病患者的局灶性躯干肌张力障碍伴有比萨综合征。G、图像显示严重的节段性肌张力障碍,涉及躯干伸展和颈部伸展(颈后)。H 、显示伴有特发性 Meige 综合征的节段性肌张力障碍,突出显示双侧眼睑痉挛和下面部痉挛。I 、显示特发性左半面痉挛,突出显示左侧眉毛抬高,符合“其他巴宾斯基征”(眼轮匝肌和额肌共同收缩,导致单侧闭眼时同侧眉毛抬高,但不能自愿再现)和(J)与下面部痉挛相关的异常左下面部姿势,该患者患有曲折的椎基底动脉系统,这可能是病因。K 、显示快速发作性肌张力障碍帕金森病( DYT /PARK -ATP1A3)患者的多灶性双侧手部肌张力障碍。 L ,患有 DYT- THAP1 (DYT6) 肌张力障碍的患者表现出多灶性双臂肌张力障碍,并伴有明显的异常腕伸肌姿势和右肩内收。M,一名小提琴手表现出任务特异性局灶性手部肌张力障碍,其左手屈曲肌张力障碍略大于无名指。N ,在患有任务特异性步行/跑步肌张力障碍的患者中,局灶性左脚肌张力障碍涉及过度跖屈。O,在 X 连锁肌张力障碍帕金森病(DYT/PARK- TAF1、DYT3)环境中的全身性肌张力障碍患者中,表现出左脚肌张力障碍和脚趾卷曲。
经 Stephen CD 等人(Elsevier)许可转载。9 © 2022 Elsevier。
肌张力障碍的时间模式细分为四种不同类型。在持续性模式中,肌张力障碍的存在和严重程度在一天中大致相同。8动作特异性/任务特异性肌张力障碍仅发生在特定活动期间,例如写作、打字、演奏乐器或唱歌。10阵发性肌张力障碍涉及突然、离散的肌张力障碍发作,并恢复到神经系统基线。11昼夜变化(醒来时症状轻微,随着一天的进展而恶化)通常见于多巴反应性肌张力障碍。12
肌张力障碍可以是单独的,也可以与其他运动障碍合并。在单独性肌张力障碍中,肌张力障碍是除震颤(通常本质上是现象学上的肌张力障碍)之外的唯一临床运动特征。相反,合并性肌张力障碍与其他运动障碍有关,包括肌阵挛、帕金森病、共济失调或舞蹈症/运动障碍。肌张力障碍常与神经精神症状有关,而认知能力下降通常仅发生在退行性/进行性肌张力障碍中。5、13表10-3 14列出了常见 的单独/合并性遗传性肌张力障碍,表 10-4 13、15列出了更复杂的表型。肌张力障碍可通过症状进展速度来区分。局限性肌张力障碍通常会出现亚急性或缓慢的症状恶化,然后至少在最初阶段会进入平台期。随后可能会扩散至节段性/多灶性分布,但通常会保持稳定。13
表 10-3。
常见遗传性肌张力障碍亚型
CAPOS = 小脑性共济失调、反射缺失、高弓足、视神经萎缩和神经性听力损失(综合征);CSF = 脑脊液;MRI = 磁共振成像。
经 Klein C 等人许可修改,Gene Rev. 8 © 1993–2022 华盛顿大学,西雅图。
这些是与诊断或高产治疗特征有关的关键特征,例如左旋多巴反应性或 DBS 的可证明功效。
表 10-4。
复杂遗传性和散发性肌张力障碍
肌张力障碍的病因分类。
肌张力障碍的病因可通过可识别的解剖学变化和遗传模式来区分。大多数肌张力障碍病因均不存在脑部退化或结构性脑损伤。
遗传性肌张力障碍和其他运动障碍的命名法发生了重大变化16,并于 2022 年进行了更新。17以前的基因座符号分配系统(例如 DYT1 和 DYT6)用于为疾病提供名称,通常在确定致病基因之前。随着时间的推移,这导致了几个问题,包括错误、重复、缺失或未确认的基因座;同一种疾病被应用了多个名称;风险因素与致病基因之间存在差异;以及疾病的主要表型不一致。16根据新的命名法,只有单独的遗传性肌张力障碍(肌张力障碍为主要特征)才被指定为“DYT”,后跟基因名称(例如,DYT- TOR1A,以前称为DYT1),而混合性肌张力障碍具有双前缀,包括两种运动表型(例如,DYT/PARK- TAF1,以前称为DYT3)。阵发性运动障碍/肌张力障碍的前缀为PxMD,12而那些没有一致核心表型的则被指定为混合性运动障碍(MxMD)。17
肌张力障碍的诊断挑战
肌张力障碍的诊断仍然具有挑战性,包括将肌张力障碍与其他类似症状区分开来,以及由于临床表现范围广泛。6 Lalli和 Albanese 4提出了临床线索来指导孤立性肌张力障碍的诊断,常见的误诊发生在被认为患有 PD、特发性震颤、肌阵挛、抽搐、功能性(“心因性”)肌张力障碍、头痛和脊柱侧弯的患者中。
PD 不仅可能同时出现肌张力障碍,而且在某些情况下,帕金森病特征可能会与肌张力障碍混淆。肌张力障碍在 PD 患者中很常见,这使诊断变得复杂:30% 会出现非状态性肌张力障碍,10% 至 15% 可能会出现(通常是下肢)肢体肌张力障碍(这可能是一种表现特征,尤其是在早发性帕金森病中),同时还可能出现眼睑痉挛、眼睑张开不能(主要见于非典型帕金森病)和躯干/轴向肌张力障碍(包括屈曲和比萨综合征)。4此外,肌张力障碍也可能类似于 PD,因为肌张力障碍肢体的运动缓慢可能与帕金森病运动迟缓混淆,肌张力障碍引起的肌张力增加可能模仿僵硬,如果在静息状态下观察到肌张力障碍性震颤,可能会被误解为帕金森病性震颤。即使是患有遗传性肌张力障碍综合征(如 DYT- TOR1A和多巴反应性肌张力障碍)的患者,也可能被误诊为患有 PD。4然而,对于单纯性肌张力障碍而言,除震颤外,没有帕金森病的诊断特征,也没有运动迟缓(帕金森病的必备标准,包括具有多次反复的减慢/疲劳特定特征的动作迟缓,或犹豫/中断)或真正的僵硬(存在“铅管”僵硬,伴有或不伴有腕部齿轮状变形),根据运动障碍协会的标准。18在混合形式的肌张力障碍中,尤其是肌张力障碍帕金森病(确实会出现真正的帕金森病)时,区分肌张力障碍与 PD 更具挑战性。总体而言,遗传性肌张力障碍性帕金森病的发病年龄比典型的 PD 要早得多,尽管有些病例可能在临床上难以区分,在这种情况下,临床医生必须依靠家族史、影像学和其他相关特征。19此外,存在任务或位置特异性震颤、头部或声音震颤、多巴胺转运体单光子发射计算机断层扫描 (SPECT) 正常以及多巴胺能疗法缺乏症状益处(多巴反应性肌张力障碍除外)都是肌张力障碍的标志。
肌张力障碍是一种常见的诊断难题,它可能会与特发性震颤混淆,尤其是当特发性震颤伴有头部和声音震颤时,因为颈部肌张力障碍性震颤伴有声音震颤可能表现类似。4特发性震颤通常表现为双侧、基本对称的姿势和运动性震颤,经常涉及头部和声音(面部和下颌较少),这通常是对酒精有反应的(这是一种非特异性特征,因为肌张力障碍也可能对酒精有反应),并且患者通常有阳性家族史。相比之下,肌张力障碍性震颤不是严格的节律性或振荡性的,是不规则的,往往涉及颈部,较少涉及四肢,并且可以通过感觉技巧得到改善,尤其是颈部肌张力障碍。肌张力障碍的危险信号包括单独的头部震颤、与颈部疼痛或不对称颈部肌肉肥大相关的头部震颤、无法改变音调的声音震颤,以及典型的特发性震颤治疗无法改善震颤。6、20
肌阵挛和肌张力障碍患者均可能出现快速、急促的运动,类似震颤。这两种异常运动形式可通过肌电图进行区分;肌阵挛的痉挛持续时间小于 200 毫秒,其他形式的痉挛持续时间超过 200 毫秒。6 肌阵挛-肌张力障碍中肌阵挛和肌张力障碍同时发生,而原发性肌阵挛没有相关的肌张力障碍。
抽搐可能具有肌张力障碍的特征,并且可能与肌张力障碍共存。肌张力障碍中不存在的特征包括一些更具体的神经精神症状(注意力缺陷多动障碍/强迫症在抽搐但没有肌张力障碍的患者中很常见)和运动前的先兆冲动(肌张力障碍中不存在)。4
功能性肌张力障碍与“器质性”肌张力障碍特别难以区分。7正如 Frucht 及其同事详细描述的,提示功能性肌张力障碍诊断的特征7包括症状突然出现、不一致 / 不协调的标志、发病时表现为静息性肌张力障碍、没有同时收缩 / 溢出性肌张力障碍的证据、存在极不典型或怪异的“感觉技巧”,或检查者操作(例如放置振动音叉)导致姿势显著改善(这也可能利用暗示性)。21、22还提出了使用基于历史特征的风险评分来帮助促进诊断。23功能性肌张力障碍现象学的临床特征如图 10 – 2所示。相比之下,肌张力障碍是逐渐发生的(除罕见例外,如快速发作的肌张力障碍帕金森病),运动和姿势随着时间的推移是一致和一致的,会出现典型的感觉技巧,并且不存在相关的功能性神经特征(尽管临床医生应该意识到“器质性”运动障碍和功能性运动障碍可以共存)。
图 10-2。
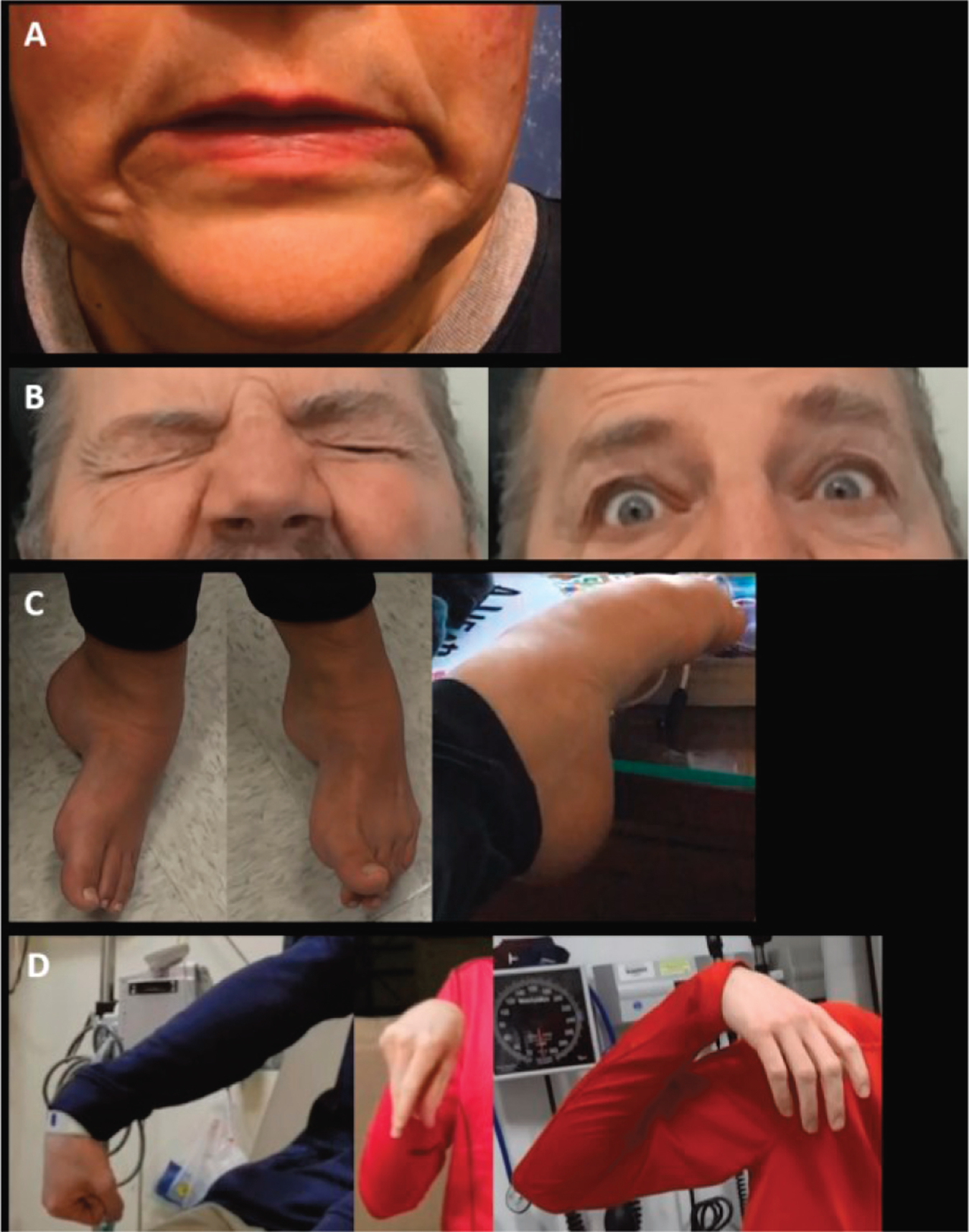
功能性肌张力障碍现象的例子,与“器质性”肌张力障碍不同。A 、功能性颅骨肌张力障碍表现为双侧唇部拉动(除了笑肌痉挛的情况外,这种拉动在“器质性”肌张力障碍中通常是单侧的,笑肌痉挛在现象学上是不同的)。B 、患者表现出功能性眼睑痉挛,眼睛紧闭(左图),集中注意力时用力睁开(右图)(与“器质性”肌张力障碍不同,因为眼睛闭合是偶尔发生的,并且非常严重;在这种情况下,刺激性动作,例如紧闭眼睛,不会引发痉挛,这是非常不典型的,突显了不一致之处)。C 、三个功能性足部肌张力障碍的例子,说明了典型的姿势,包括固定性肌张力障碍伴有跖屈和内翻(左);在同一患者中,大脚趾伸展,其它脚趾屈曲(中);另一名患者则表现为阵发性肌张力障碍,涉及跖屈和脚趾卷曲(右);这与器质性肌张力障碍不同,因为发病时固定性肌张力障碍极为少见,往往发生在较晚期的疾病中,且症状不一致。D 、图中显示了阵发性功能性肌张力障碍患者不同上肢肌张力障碍姿势的三个例子:右臂伸展,腕屈曲和握拳(左);肘屈曲,腕屈曲类似于腕足痉挛(中);肩部外展、肘屈曲、腕屈曲,手无力(右)(不同于“器质性”肌张力障碍,后者的阵发性肌张力障碍/运动障碍发作的现象通常是刻板的)。
经 Frucht L 等人许可转载,Front Neurol. 7 © 2020 Frontiers Media SA
头痛和颈部疼痛不是特异性症状,但这两种症状在颅颈肌张力障碍中很常见。虽然头痛可能与某些头部姿势有关(以减少痉挛肌肉的激活),但通过感官技巧缓解疼痛、存在不对称颈部肌肉肥大以及对肉毒杆菌毒素注射的良好反应可能表明肌张力障碍的原因。4
最后,脊柱侧弯可能是特发性或退行性,约 30% 的患者有家族史,这提示某些病例存在遗传因素。4脊柱侧弯可能是肌张力障碍的最初表现,尤其是在儿童期发病的病例中。动作/姿势的肌张力障碍表现(例如,倾向于痉挛性地向一侧拉动,而不是保持静态固定姿势)和肌张力障碍家族史可能提示存在肌张力障碍的潜在诊断。4
获得性肌张力障碍包括多种情况,常涉及基底神经节病变或更全面的损伤(表 10-5)。12、24、25也存在许多与肌张力障碍相似的假性肌张力障碍,它们是由肌肉骨骼疾病或感觉、运动或其他神经通路功能障碍引起的(表10-6)。26因此,所有有肌张力障碍症状的患者都应仔细询问病史并进行体格检查,以寻找提示肌张力障碍的“规则”体征,6排除与肌张力障碍相似的疾病,并寻找其他运动障碍的存在,这可能表明存在混合表型。鉴于复杂运动障碍的表型谱迅速扩大(表 10-3和10-4 ),混合性肌张力障碍比孤立性肌张力障碍面临的挑战更为艰巨。对于遗传性肌张力障碍,即使病史、检查或调查中推测的诊断性发现表明存在特定诊断,但仍可能会出现意外,因为一种表型可能与许多基因相关,而一个基因可以产生多种表型。27
表 10-5。
获得性非遗传性肌张力障碍
表 10-6。
假性肌张力障碍的分布和病因
EMG=肌电图。
经 Berlot R 等人《帕金森病相关障碍》许可修改。26 © 2019 Elsevier。
功能性肌张力障碍可以模仿所有形式的肌张力障碍,并且可能具有病理生理学重叠。
与神经阻滞或皮质脊髓束受累有关。
肌张力障碍的流行病学
尽管人们对肌张力障碍的认识不断提高,但关于肌张力障碍流行病学的数据却十分有限。最近的一项荟萃分析报告显示,原发性局灶性肌张力障碍的总体患病率为每 100,000 人中有 16.4 人。28然而,鉴于诊断困难,目前的估计可能低估了患病率,一些研究表明患病率高达每 1000 人中有 1 人。29局灶性肌张力障碍比广泛性肌张力障碍更常见,而混合性肌张力障碍非常罕见。特发性孤立性肌张力障碍最为常见,颈部肌张力障碍通常是最常见的形式(每 100,000 人中有 3 至 13 人)28然而,眼睑痉挛是日本和意大利最常见的形式。28肌张力障碍的患病率随着年龄的增长而增加,并且男女之间的患病率也不同。虽然肌张力障碍在女性中总体上更常见,但这通常与局灶性颅颈肌张力障碍的相对患病率较高有关,这种疾病明显多发于女性。此外,种族、民族和地域也存在差异,包括创始突变(例如,DYT- TOR1A在阿什肯纳兹犹太血统的人中更常见,30而 X 连锁肌张力障碍-帕金森病 [DYT- TAF1 ] 几乎只在菲律宾血统的人中发现)。31
关键点。
-
尽管人们对肌张力障碍的认识不断提高,但关于肌张力障碍流行病学的数据仍然有限。考虑到常见的误诊,肌张力障碍的患病率可能高达千分之一。肌张力障碍存在年龄、性别、种族、民族和地理方面的差异。
成人特发性局灶性/节段性孤立性肌张力障碍
成人特发性局灶性和节段性肌张力障碍是最常见的肌张力障碍疾病(节段性肌张力障碍比局灶性肌张力障碍少见),很少会全身性发作,但它们可能会发展到涉及其他任务(如果是特定任务)或随着时间的推移扩散到更广泛的分布。13肌张力障碍通常是持续性的,很少有自发缓解,68% 的缓解随后会复发。32这些与早发性肌张力障碍不同,早发性肌张力障碍的症状在 26 岁之前开始,通常有遗传原因,并且经常全身性发作。1
关键点。
-
成人特发性局灶性/节段性肌张力障碍是最常见的肌张力障碍疾病,很少会发展为全身性疾病,但可能会随着时间的推移而加重。这些疾病包括颈部、颅骨、口颌、喉部、肢体和躯干肌张力障碍。
在成人期发病的局限性肌张力障碍中,颈部肌张力障碍(“斜颈”)通常是最常见的(图 10 – 1D至1E),如病例 10 – 1所示。颈部肌张力障碍通常出现在中年(通常在四十多岁),颈部疼痛常常逐渐加重,最终发展为颈部姿势异常。这可能涉及斜颈(颈部旋转)、侧颈(侧屈倾斜)、后颈(伸展)和前颈(屈曲),以及肩部抬高,或组合出现。感觉技巧通常很有帮助(例如,触摸下巴、头部或面部,或对颈后部施加压力/张力),但效果可能会减弱。30% 至 60% 的患者会出现相关的头部震颤,25% 的患者会出现手部震颤,这种症状类似于特发性震颤5; 20% 的患者可能出现节段性/多灶性肌张力障碍,通常是颅骨性(眼睑痉挛/下颌痉挛)、书写痉挛或躯干肌张力障碍。33
案例 10-1
一名 54 岁男性,1 年前出现亚急性右颈肩疼痛和右头倾斜,在工作/人际压力较大的情况下症状加剧。焦虑、体力活动和复杂的手部任务会使症状恶化。
检查发现,他的头部明显向右倾斜,并伴有向左旋转;颈部活动范围充分,右侧肩胛提肌、头夹肌和斜方肌上部紧张;右侧胸锁乳突肌肥大。行走、某些手部动作和低头时,他的颈部姿势会恶化。当他在脖子上戴围巾(即紧张)时,颈部姿势明显改善(图 10 - 1D至1E),将头靠在表面上时,他的颈部姿势会得到缓解。
通过定向肉毒杆菌毒素注射、减压和物理治疗,他的身体状况有所改善。他试验并利用了更多感官技巧,随着时间的推移,这些技巧需要更少的刺激就能产生效果,并且作用范围更广。
评论
本病例是成人特发性颈肌张力障碍的典型病例,具有典型的感觉障碍。尽管他的症状是在压力和焦虑的背景下发生的,但他的检查和病程与功能性病因不一致。
颅肌张力障碍可累及眼睑、下脸部、下颌和舌头,可单独发生或组合发生(图 10 – 1A至1C和1H至1J)。眼睑痉挛(眼轮匝肌/周围肌肉的不自主痉挛)是最常见的颅肌张力障碍类型。在出现眼睑痉挛之前,患者可能会感到眼睛不适和畏光,通常最初双眼轻度眨眼,然后逐渐恶化。重症患者可能会出现长时间闭眼的现象,这可能会限制视力。5诱因包括明亮的阳光、压力和焦虑、电脑工作、看电视和其他眼疲劳。34下脸部痉挛表明患有 Meige 综合征,这是一种节段性颅颈肌张力障碍。
口颌肌张力障碍涉及下颌肌肉,导致下颌张开(翼外肌/二腹肌)(图 10 - 1C)或闭合(翼内肌、咬肌和颞肌),不对称收缩导致横向偏斜、突出或回缩,有时伴有下颌震颤。5说话和咀嚼通常会使症状恶化。三分之一的患者出现感觉错觉,包括对嘴唇/牙齿施压、用舌头触碰硬腭或在牙齿之间或脸颊上放置物品。5舌肌张力障碍是一种罕见的口颌肌张力障碍,涉及舌头突出/卷曲(图 10 - 1A和1B)。任务特异性形式包括口型肌张力障碍(音乐家肌张力障碍的一个子集)和重复/沉重言语使用者的其他形式。
喉肌张力障碍(痉挛性发声障碍)是指声带肌肉影响说话时的发声。在某些情况下,唱歌和喊叫也会受到影响。35喉肌张力障碍在女性中更常见(80%),内收肌型喉肌张力障碍比外展肌型、歌手肌张力障碍或内收肌呼吸型喉肌张力障碍更常见,多达 30% 的患者会出现肌张力障碍性震颤。35内收肌痉挛性发声障碍会导致声音紧张、窒息和粗糙,音调和声音中断会发生变化。相比之下,外展肌痉挛性发声障碍会导致清辅音的声音中断和气息声。在这两种形式中,笑、哭和耳语时的固有发声都不会受到影响。歌手肌张力障碍发生在唱歌时,而内收肌呼吸性肌张力障碍涉及吸气,导致呼吸困难、喘鸣或阻塞。
上肢和下肢肌张力障碍(图 10 - 1K至1O)在成人中很少见,且常常与任务有关(图 10 - 1M和1N)。10上肢肌张力障碍最常见的原因是书写痉挛,这是一种影响手、前臂或上臂的任务特异性肌张力障碍,表现为书写时的异常姿势。10书写痉挛在男性中更为常见,可能发生在过度、重复使用手部或过度使用手部的情况下。10音乐家局灶性手部肌张力障碍是一种在演奏乐器时发生的任务特异性肌张力障碍(图 10 - 1M),在男性中更为常见,通常发生在表演生涯的巅峰时期,在职业音乐家中更为常见,并且可能与过度练习、过度使用或手部受伤有关。36特定任务的下肢肌张力障碍包括跑步肌张力障碍,跑步者或慢跑者(可能发生在高水平运动员或业余运动员中)会出现异常姿势,经常发生在准备比赛的人身上,或者跑步时间急剧增加的人身上。姿势主要涉及跖屈或内翻,但可能有更多近端受累(图 10-1N)。37虽然这可能从跑步或慢跑开始,但姿势可能涉及其他任务,包括在某些地形上骑自行车或行走,并且经常发展到影响一般行走。37
遗传性肌张力障碍
对于任何患有肌张力障碍的患者,都应仔细询问是否有肌张力障碍家族史(可能需要特别询问,因为肌张力障碍症状经常会被误解为其他疾病),因为这可能表明存在潜在的遗传原因或易感性。这在年轻发病的病例中尤其重要,尤其是全身性或混合性肌张力障碍,在这些病例中,对潜在遗传原因的怀疑指数应该始终很高。肌张力障碍有许多遗传形式,最常见的是孤立性常染色体显性肌张力障碍和罕见的常染色体隐性形式。然而,随着下一代外显子组和基因组测序的使用和普及,新的肌张力障碍基因不断被发现。
关键点。
-
肌张力障碍有多种遗传形式。遗传性孤立性肌张力障碍主要为常染色体显性遗传。
-
常染色体隐性遗传性肌张力障碍比常染色体显性遗传性肌张力障碍少见得多,如果同一代中有多个受影响的个体,但没有父母或父母的近亲,则应怀疑有此病。
-
混合性肌张力障碍包括肌张力障碍和其他运动障碍,常见于帕金森病或肌阵挛。存在相当大的临床和遗传异质性。
常染色体显性孤立性肌张力障碍
常染色体显性孤立性肌张力障碍是最常见的遗传性肌张力障碍。当肌张力障碍在多代家族成员中出现时,应怀疑存在常染色体显性病因,尤其是当这涉及早发性全身性肌张力障碍病例时。然而,由于新生突变或外显率降低,情况可能并非总是如此。
DYT - TOR1A (DYT1) 是最常见的早发性全身性肌张力障碍,涉及TOR1A中的 GAG 框架内缺失,在阿什肯纳兹犹太血统的个体中尤为普遍,外显率较低 (30%)。30发病时常涉及局部腿部或随后的手臂受累,然后迅速蔓延,而 20% 可能保持局部性,通常涉及书写痉挛。30 DBS非常有益。38、39
DYT- THAP1 (DYT6) 是另一种常见的早发性孤立性肌张力障碍,其外显率较低(48%)。27发病主要在颅颈或手臂,偶尔累及口颌,并可能全身化,40如病例10 – 2所示。DBS 是有益的。38、39
案例 10-2
一名 10 岁女孩出现书写困难,症状逐渐加重。回想起来,她在学前班时握笔姿势很别扭,导致她改变了写字的姿势。到 8 岁时,她的右手开始颤抖,姿势异常,倾向于将右臂缩进身体一侧。到 10 岁时,她的左侧也出现了类似症状。她尝试了不同的握笔姿势和腕部夹板,但限制动作往往会加重症状。她出生和发育正常,没有重大家族病史。
体格检查发现,她双臂痉挛性姿势异常,包括双臂内收、肩关节内收和内旋、双侧腕关节和手指屈曲、轻度腿部姿势、足内翻。她的步态受到的影响很小。书写会引发姿势异常(图 10-1L),但她可以很好地进行补偿。脑部 MRI 正常。基因检测显示THAP1基因存在杂合致病变异,与 DYT- THAP1一致。
评论
本病例展示了 DYT- THAP1疾病的表现,该疾病发病于上肢,未累及颅颈区,全身进展缓慢。尽管没有家族病史,儿童期发病的孤立性肌张力障碍应通过基因检测进行评估。某些THAP1变异也可能以隐性方式出现。40、41口服药物(如苯海索)对早发性全身性肌张力障碍有效,且通常耐受性良好,但由于父母担心副作用,本病例推迟了这些药物的治疗。她接受了职业治疗,效果良好。在随后的 3 年里,她的症状趋于稳定,并且在学校继续很好地弥补了这些缺陷。
DYT- GNAL肌张力障碍主要发生在成人中,表现为颈部肌张力障碍,并可能扩散,导致节段性肌张力障碍。42 DYT- ANO3肌张力障碍也有颈部发病,常涉及头部和肢体震颤,可能类似于特发性震颤。43
常染色体隐性孤立性肌张力障碍
常染色体隐性遗传性肌张力障碍比常染色体显性遗传性肌张力障碍少见得多,如果同一代中有多个受累个体,但其父母中没有,或有父母近亲关系,则应怀疑该病。这种疾病以前被称为“DYT2 肌张力障碍”,已在患有常染色体隐性遗传性肌张力障碍的单个家族中发现了几种基因,但并非所有基因都得到证实。HPCA 的复合杂合突变与儿童期发病的缓慢全身性肌张力障碍有关,主要发生在颅颈和上肢区域。44 其他基因包括 VPS16 (儿童晚期发病的颈部肌张力障碍,较晚全身化)29和COL6A3的未知作用。45已报道THAP1 39、40和GNAL 有纯合变异,46表明这些变异也可能以隐性方式存在。
遗传性混合性肌张力障碍
混合性肌张力障碍包括肌张力障碍和其他运动障碍,通常是帕金森病或肌阵挛。DYT- GCH1(DYT5a)是一种常染色体显性(很少是常染色体隐性)遗传病,通常是儿童期发病的多巴反应性肌张力障碍。47它通常以局限性足部肌张力障碍开始,慢慢向上蔓延,有时会全身性蔓延。47可见 特征性的昼夜变化,晚上加重,与一天中多巴胺水平的变化有关。47 GCH1携带者可能会在晚年患上帕金森病,类似于 PD。48患者对左旋多巴的反应良好,尽管这可能因左旋多巴引起的运动障碍而变得复杂。47,49
DYT/ PARK-PRKRA (DYT16) 涉及早发性肢体或颈部肌张力障碍,会发展为严重的全身性肌张力障碍(包括角弓反张、讽刺性肌张力障碍面容和喉部受累)以及经常出现的轻度左旋多巴无反应性帕金森病。50 DBS具有潜在益处。51
X 连锁肌张力障碍-帕金森病 (DYT/PARK- TAF1 ) 是由菲律宾血统男性的 X 染色体上TAF1内含子32中插入逆转录转座子引起的。52这会导致成人发病的运动障碍(发病于 30 至 50 岁),具有相当明显的表型谱,通常最初表现为肌张力障碍(主要是轴向或节段性颈部/下颌肌张力障碍),这种症状会蔓延,并可能出现晚发性帕金森病。31一些X 连锁肌张力障碍-帕金森病病例可能表现为与 PD 难以区分的纯帕金森病,31其他病例可能有特征性的膝关节弯曲肌张力障碍和帕金森病步态。14 DBS是有益的。38、39
快速发作性肌张力障碍帕金森病 (DYT/PARK- ATP1A3 [DYT12]) 是一种罕见的常染色体显性联合肌张力障碍,在青少年或成年早期出现急性/亚急性肌张力障碍和明显的延髓特征,并伴有发烧或身体或心理压力等触发事件。53肌张力障碍具有喙尾梯度,可能与帕金森病有关,特别是涉及运动迟缓和姿势不稳定。另外两种经典表型包括 (1) 婴儿期交替性偏瘫或 (2) 小脑性共济失调、反射消失、高弓足、视神经萎缩和神经性听力损失 (CAPOS) 综合征。还有无数更罕见的表型。54儿童交替性偏瘫是一种儿童早期发病的疾病,包括交替性偏瘫或偏侧肌张力障碍和癫痫发作,伴有进行性运动和认知障碍。53避免触发因素很重要,肌张力障碍发作可能对苯二氮卓类药物、抗胆碱能药物(例如苯海索、苯海拉明)或氟桂利嗪(目前尚未在美国获批)有反应。
最近发现的VAC14突变会导致儿童期 (1.5-13 岁) 发病的肌张力障碍帕金森病 (DYT- VAC14 ),并伴有纹状体黑质变性。55一些病例在神经影像学上显示脑铁积累,56这表明这应该被列为伴有脑铁积累的神经变性的一种形式。57明显的肌张力障碍和快速全身性通常伴有或不伴有帕金森病,年轻发病的病例进展迅速,老年患者进展较慢。55在作者所在中心的一个未发表的病例中也观察到了严重的神经精神症状。尚未报道包括左旋多巴在内的有益的药物治疗55 ;然而,一个接受 DBS 治疗的病例的肌张力障碍得到了显着改善。56
KMT2B突变已成为儿童期常染色体显性全身性肌张力障碍的常见病因,尽管这通常是由于发育迟缓、小头畸形、身材矮小和舞蹈手足徐动症或肌阵挛等复杂特征引起的混合性肌张力障碍。58患者对DBS反应良好。38、39
肌阵挛-肌张力障碍 (DYT- SGCE ) 是一种常染色体显性遗传病,通常在儿童期发病,主要累及头部/手臂,伴有轻度肌张力障碍,主要涉及颈部肌张力障碍和书写痉挛。59肌阵挛通常是酒精反应,这可能导致酒精依赖,应就此对患者进行咨询。患者经常表现出精神症状(焦虑、抑郁和强迫行为)。59、60
阵发性肌张力障碍/运动障碍
阵发性肌张力障碍/运动障碍是一种罕见的疾病,涉及发作性运动过度,包括运动障碍或肌张力障碍运动。这些通常是儿童期或青春期出现的早发性疾病,很少在 18 岁以后发生。11阵发性肌张力障碍/运动障碍的三种主要形式包括 (1) 阵发性运动诱发性肌张力障碍/运动障碍,(2) 阵发性非运动诱发性肌张力障碍/运动障碍,以及 (3) 阵发性运动/劳累诱发性肌张力障碍/运动障碍。存在临床和遗传重叠。61
关键点。
-
阵发性肌张力障碍/运动障碍是一种罕见的疾病,涉及发作性运动过度,包括运动障碍或肌张力障碍。这些疾病通常是儿童或青少年时期的早发性疾病,很少在 18 岁后发生。
在阵发性肌张力障碍/运动障碍(通常是PRRT2突变)中,发作是由突然运动引发的,包括短暂(<1 分钟)、自限性的肌张力障碍/舞蹈样姿势发作。62发作频繁(每天多达数百次),可能与癫痫发作有关。62 TMEM151A突变最近被描述为阵发性运动诱发性肌张力障碍/运动障碍的另一个原因63并且根据有限的证据,可能更容易出现肌张力障碍表现的发作,尽管这些发作似乎对与其他形式的阵发性 运动诱发性肌张力障碍/运动障碍相同的药物有反应。64
在阵发性运动/劳累诱发的肌张力障碍/运动障碍(通常是由于SLC2A1突变导致的 1 型葡萄糖转运蛋白 [GLUT1] 缺乏所致)中,发作涉及长时间运动后的肌张力障碍姿势/运动障碍,频率范围很广(通常每周几次),一般持续 5 至 40 分钟。11最常见的现象是运动诱发的足部肌张力障碍(长时间行走后足内翻)。2、11诱因包括禁食、压力和焦虑。11患者的血糖水平正常,但腰椎穿刺(所有疑似病例都应进行)显示脑脊液葡萄糖降低(<60 mg/dL )。65
相比之下,阵发性非运动源性肌张力障碍/运动障碍(通常是PNKD [以前称为MR-1 ] 突变)没有观察到与运动/劳累相关的触发因素,并且发作是由特定身体状况(劳累、疲劳、健康状况不佳/发烧、月经和心理压力)或摄入含有甲基乙二醛的食物(例如酒精、咖啡、茶、巧克力)引起的。11发作通常持续1分钟到 2 小时,并发生进展,早期的肌张力障碍表现变为舞蹈样表现,面部受累导致言语异常。11
肌张力障碍的治疗
肌张力障碍的治疗首先包括准确诊断肌张力障碍,确定肌张力障碍的形式(特发性、遗传性或获得性),并确定肌张力障碍是单独发生的还是与其他运动障碍或神经系统特征并存的,后者可能需要单独治疗。然后,治疗方法包括使用针对发病机制的治疗方法(如果可用)9和适当的对症药物治疗,包括肉毒杆菌毒素注射、康复治疗和考虑手术治疗,包括 DBS。迟发性和阵发性肌张力障碍有不同的治疗途径。肌张力障碍持续状态/肌张力障碍风暴涉及严重且长时间的肌张力障碍姿势,是一种与全身不稳定有关的神经系统急症,经常需要重症监护病房级别的治疗。
肌张力障碍的诊断及相关检查
治疗的第一步需要准确诊断。由于大多数肌张力障碍综合征的影像学/实验室检查结果正常,因此诊断依赖于识别肌张力障碍的独特临床症状。如果怀疑是特发性(通常是晚发型)肌张力障碍,通常不需要进一步诊断检查。初步实验室检查应包括铜/铜蓝蛋白/24 小时尿铜以排除威尔逊病。脑 MRI 神经影像学用于评估成人型偏侧肌张力障碍/全身性肌张力障碍、快速进展性或混合性肌张力障碍或早发型病例的结构性原因,并可指导进一步检查。2早发型患者应进行实验室评估,特别是如果存在复杂特征。如果患者出现阵发性症状并担心有癫痫发作,应考虑进行脑电图检查。除非担心出现神经肌肉性肌张力障碍模仿症状,否则很少需要进行肌电图检查,尽管这可用于帮助识别肌张力障碍特征(表10-1 )。其他有针对性的检查包括脑脊液分析(通常是代谢/神经递质紊乱)和疾病特异性检测,包括基因检测,针对有或没有家族史的早发性、混合性或复杂表型,所有患者都应接受遗传咨询。如果表型高度提示特定遗传实体,则单基因检测是合理的;然而,临床异质性常常需要使用肌张力障碍基因组,并考虑对混合表型和染色体微阵列进行更广泛的检测,特别是在伴有发育迟缓的早发性肌张力障碍中。66如果尽管检测结果为阴性,但仍存在遗传病因的有力证据,那么下一步应该是下一代外显子组或(如果有)基因组测序(有或没有线粒体 DNA测序),尽管这些更难分析(例如与意义不明的变异有关),并且可能会导致意外的偶然发现。66、67
关键点。
-
治疗的第一步是准确诊断。如果怀疑患有特发性(通常是晚发型)肌张力障碍,通常不需要进一步诊断检查。
-
指导性检查包括实验室测试以排除威尔逊病和神经影像学检查,然后进行特定的针对性测试,包括基因测试和伴随的遗传咨询。
-
肌张力障碍的治疗取决于诊断(特发性还是遗传性)以及是否有针对潜在发病机制的治疗方法。对症药物治疗通常包括肉毒杆菌毒素注射、口服药物和康复治疗,对于难以治疗的病例或有良好疗效证据的疾病,可考虑使用深部脑刺激。
-
可采用针对发病机制的治疗方法的疾病包括多巴反应性肌张力障碍、威尔逊病、阵发性运动障碍和罕见的复杂代谢性肌张力障碍。所有年轻发病的病例都应尝试使用左旋多巴来评估多巴反应性肌张力障碍。
肌张力障碍的发病机制导向治疗
可采用针对发病机制的治疗方法的疾病包括多巴反应性肌张力障碍、威尔逊氏病、阵发性运动障碍和罕见的复杂代谢性肌张力障碍(表 10-7)。8、68威尔逊氏病的底物减少包括口服青霉胺、曲恩汀和锌疗法,同时避免使用肝毒性药物。其他特定的口服疗法包括多巴反应性肌张力障碍中的左旋多巴(GCH1 、 TH 、 FTPS和SPR突变)或 5-羟色氨酸(FTPS / SPR突变),以及阵发性肌张力障碍中的卡马西平/其他抗癫痫药物。68因此,除了检测 Wilson 病外,所有年轻发病患者以及表现不典型的成年发病患者也应进行左旋多巴试验,因为多巴反应性肌张力障碍的低剂量治疗通常可以显著缓解症状。47、49饮食干预对代谢紊乱很重要,有助于避免或减轻潜在的不可逆的神经损伤(表 10-4)。68避免触发因素对阵发性运动障碍/肌张力障碍也很重要,减少快速发作性肌张力障碍帕金森病或代谢性肌张力障碍患者发烧或过度的身体和情绪压力也很重要。68患者和临床医生都对遗传性肌张力障碍的基因治疗前景寄予厚望。69
表 10-7。
肌张力障碍的发病机制导向治疗
经 Stephen CD 等人 (Elsevier) 许可修改。9 © 2022 Elsevier。
氟桂利嗪尚未获得美国食品和药物管理局的批准。
肌张力障碍的对症治疗
对症治疗的目的是缓解异常运动/姿势、相关疼痛和不适、持续异常姿势引起的挛缩或其他骨科并发症以及医学合并症,包括神经精神症状(图10-3)。治疗应个性化(表10-8 )。70
图 10-3。
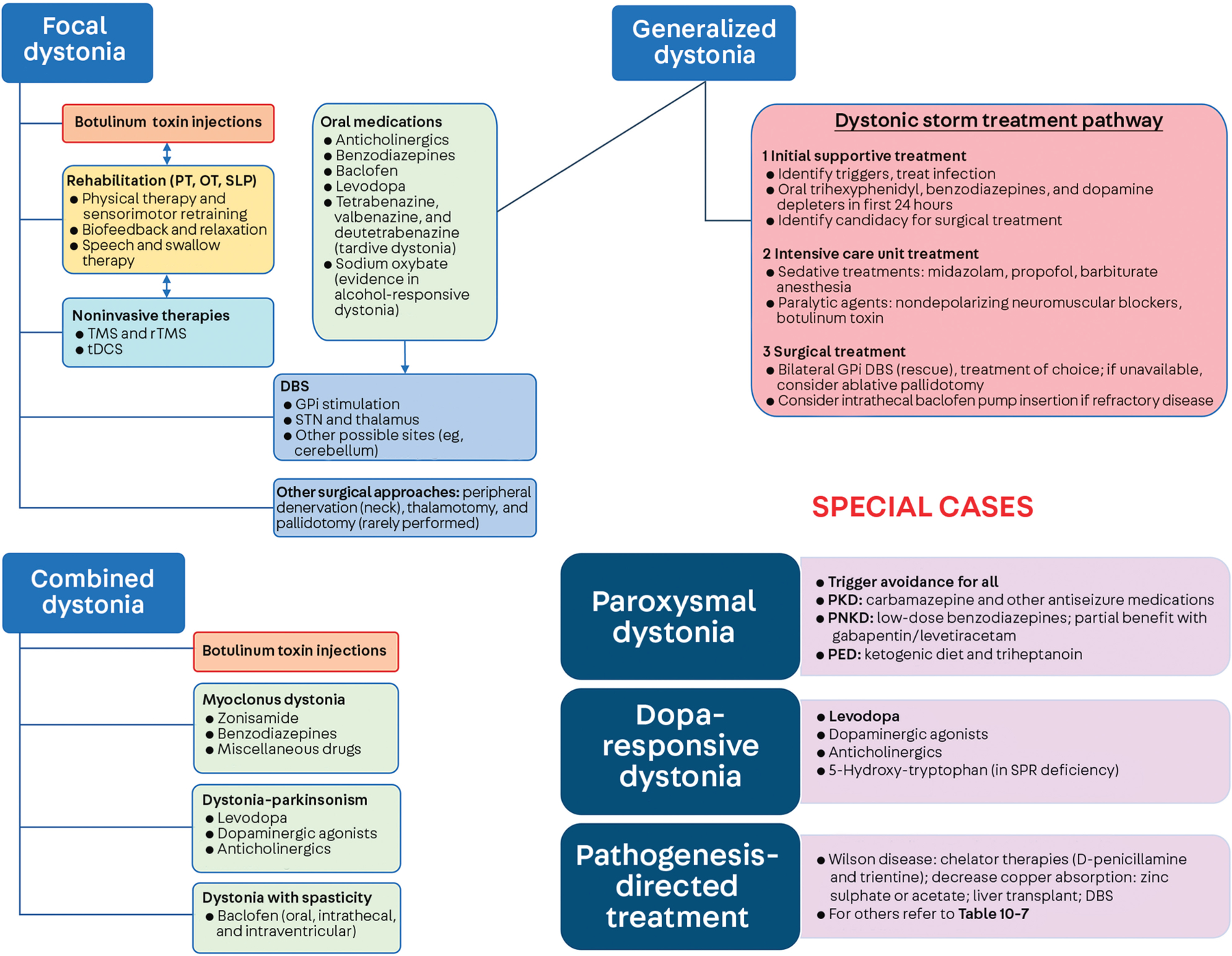
肌张力障碍的治疗方式。针对局灶性、全身性和混合性肌张力障碍以及阵发性肌张力障碍/运动障碍、多巴反应性疾病等特殊病例的治疗方法,以及针对特定发病机制的治疗。
DBS = 深部脑刺激;GPi = 苍白球内侧;OT = 职业治疗;PED = 阵发性运动诱发性运动障碍/肌张力障碍;PKD = 阵发性运动源性运动障碍/肌张力障碍;PNKD = 阵发性非运动源性运动障碍/肌张力障碍;PT = 物理治疗;rTMS = 重复经颅磁刺激;SLP = 言语和语言病理学;SPR:墨角蝶呤还原酶;STN = 丘脑底核;tDCS = 经颅直流电刺激;TMS = 经颅磁刺激。
经 Balint B 等人在 Nat Rev Dis Primers 上许可修改。2 © 2018 Springer Nature Limited。
表 10-8。
影响肌张力障碍治疗选择的因素
关键点。
-
肌张力障碍对症治疗的目的是缓解异常运动/姿势、相关疼痛和不适、持续异常姿势引起的挛缩或其他骨科并发症以及包括神经精神症状在内的医学合并症。这应该针对每位患者进行个性化治疗。
-
药物性/迟发性肌张力障碍的治疗包括早期诊断和停用致病药物、停用抗胆碱能药物和特定的抗运动障碍药物,在严重、难治性病例中考虑使用 DBS。
-
肉毒杆菌毒素注射是局灶性肌张力障碍治疗的基石。血清型 A 和 B 获准用于治疗。患者通常每 12 周注射一次,尽管许多患者的药效持续时间较短。患者很少产生中和抗体,这可以通过“额肌测试”来评估。
-
肌张力障碍的口服治疗药物通常用于全身性肌张力障碍或更严重的疾病,年轻患者的耐受性更好。这些药物主要包括多巴胺能治疗、抗胆碱能药物、巴氯芬和苯二氮卓类药物。
鼓励患者识别和尝试感觉技巧/动作很重要,因为这有时可以显著改善肌张力障碍运动并补充其他治疗。根据肌张力障碍亚型,物理治疗、职业治疗或言语治疗的康复也很重要。70、71康复可以改善功能能力,通过有针对性的夹板和特定的锻炼/拉伸防止持续/固定姿势的挛缩,促进感觉运动再训练,更有效地利用感觉技巧。
局限性肌张力障碍的对症治疗始于肉毒杆菌毒素注射和针对性康复治疗(取决于分布和局部症状),严重难治性病例可采用 DBS 治疗。72口服药物,包括苯二氮卓类或抗胆碱能药物,也可作为肉毒杆菌毒素注射的辅助治疗。49对于全身性肌张力障碍,一线治疗应为口服药物;如果伴有令人困扰的局限性肌张力障碍,则需要注射肉毒杆菌毒素,而难治性病例则需要 DBS。然而,对于已知有获益证据的病例,如 DYT- TOR1A和其他遗传形式(表 10-3),应实施早期DBS治疗。38、39、51
药物性/迟发性肌张力障碍有单独的治疗方法,包括早期诊断和停用致病药物、停用抗胆碱能药物以及考虑使用特定的抗运动障碍药物。这些药物包括消耗多巴胺的囊泡单胺转运体 2 抑制剂缬氨酸苯那嗪、氘代丁苯那嗪和丁苯那嗪。73肉毒杆菌毒素注射可用于治疗迟发性局灶性肌张力障碍,唑吡坦可用于治疗迟发性静坐不能,金刚烷胺可用于治疗轻微症状。DBS 可能对某些难治性病例有益。73
肌张力障碍的化学去神经治疗
肉毒杆菌毒素是一种由肉毒梭菌产生的强效生物毒素,具有七种主要血清型(AG) ,它的出现彻底改变了局灶性肌张力障碍的治疗方法。74这会导致注射肌肉局部轻瘫,但也可能导致感觉反馈改变。所有形式的局灶性肌张力障碍都需要常规注射,包括咀嚼肌、舌头和声带。主要血清型是 A 型(onabotulinumtoxinA、abobotulinumtoxinA 和 incobotulinumtoxinA)和 B 型(rimabotulinumtoxinB)。74不同剂型之间的单位和剂量通常不能互换,转换至另一种剂型时必须小心谨慎,并使用适当的剂量计算。肉毒杆菌毒素对颈部肌张力障碍的效果通常持续 12 至 24 周(平均持续时间为 15.5 周)。75因此,患者通常每 12 周注射一次,尽管许多患者的疗效持续时间较短。74选择合适的肌肉很重要,因为注射到外部肌肉可能会导致治疗反应不足或症状加剧。剂量也很重要,低剂量的益处不足,高剂量会导致过度虚弱并扩散到相邻的非目标肌肉,导致功能障碍。肌电图和超声引导提高了肌肉定位的准确性,并且被广泛使用。尽管疗效通常持续,但患者可能会因为疗效不足、不良反应、不便和经济考虑而停止治疗。76长效肉毒杆菌毒素制剂显示出潜在的前景,例如 daxibotulinumtoxinA,目前正在进行肌张力障碍的临床试验,并已发表用于美容皮肤科适应症的数据,数据显示中位持续时间为 24 周。77患者很少会产生中和抗体,从而导致疗效大大降低,可通过“额肌测试”进行评估,即在前额肌的一侧注射,如果单侧眉毛抬高幅度降低则表明疗效保留。74
肌张力障碍的口服药物治疗
口服药物通常用于全身性肌张力障碍或更严重的疾病。某些药物,尤其是抗胆碱能药物,在年轻患者中更常被试用,因为它们的耐受性比在老年患者中更好。图10-4表示口服药物的主要靶点神经递质。72
图 10-4。
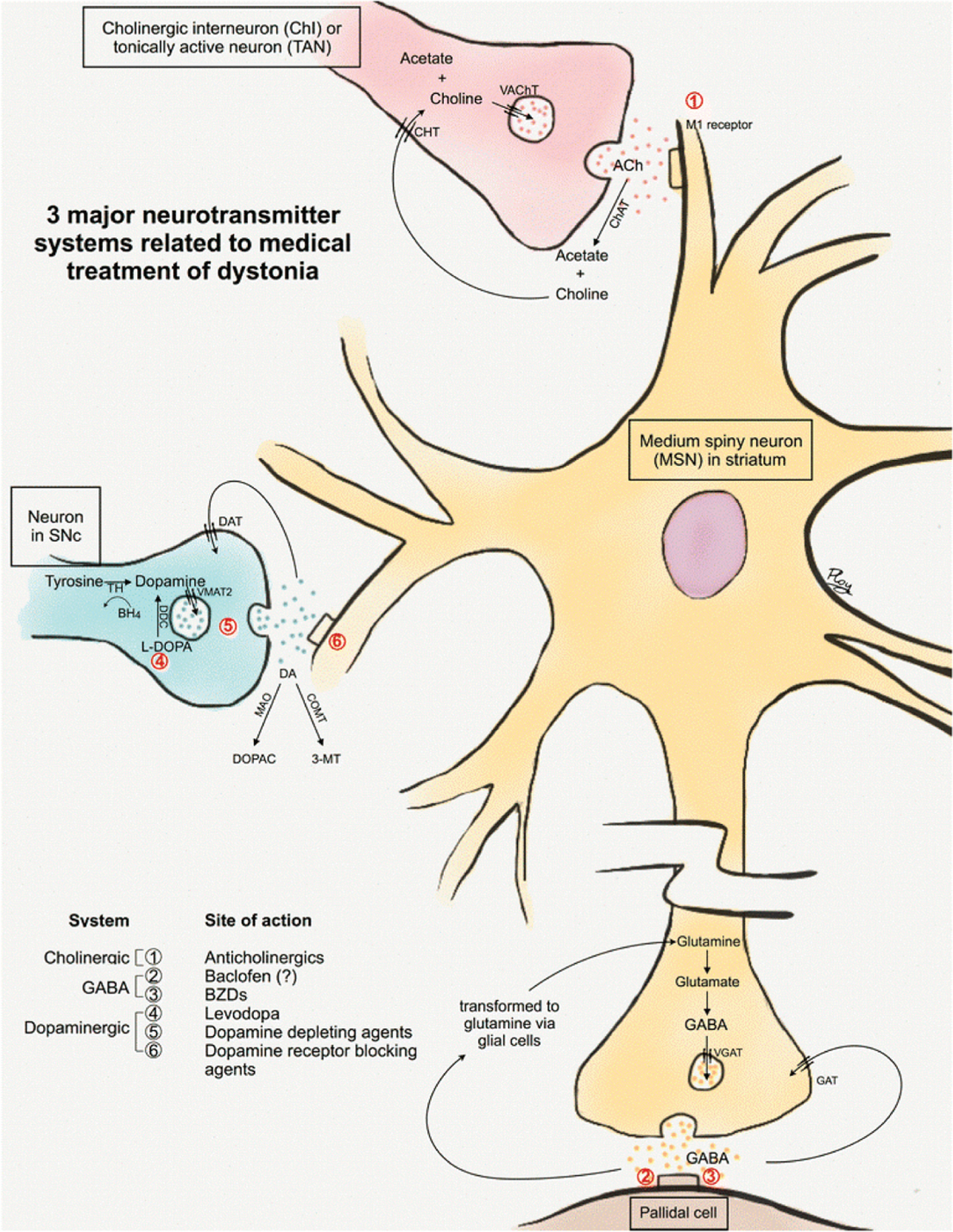
肌张力障碍口服药物治疗的神经化学途径和靶标。该图显示了三种纹状体神经递质(胆碱能 [粉色]、γ-氨基丁酸介导 (GABA 能) [黄色、棕色] 和多巴胺能 [蓝色])以及与口服肌张力障碍药物相关的靶标。1) 胆碱能系统:乙酰胆碱 (ACh) 在突触前末端合成,由胆碱乙酰转移酶 (ChAT) 催化,并转运到囊泡中。然后 ACh 与毒蕈碱和/或烟碱受体结合以产生细胞效应。剩余的 ACh 由乙酰胆碱酯酶 (AChE) 代谢,并由胆碱转运蛋白 [CHT] 吸收到突触前末端。 2)GABA能系统:GABA由谷氨酸在突触前合成,经囊泡GABA转运体(VGAT)转运至囊泡,释放至突触间隙,与突触后受体结合,其余在突触间隙的GABA通过直接再摄取和间接转运方式转运至突触前终末。3)多巴胺能系统:中棘神经元接受来自黑质致密部(SNc)神经元的输入,多巴胺由酪氨酸羟化酶(TH)在突触前合成,经囊泡单胺转运体2(VMAT2)转运至囊泡,释放至突触间隙,与突触后多巴胺受体结合。多巴胺被单胺氧化酶 (MAO) 和儿茶酚-O-甲基转移酶 (COMT)降解,剩余的多巴胺通过多巴胺转运蛋白 (DAT) 转运至突触前末端。抗胆碱能药物是突触后毒蕈碱拮抗剂。巴氯芬是一种 GABA B激动剂,作用于突触前和突触后。苯二氮卓类 (BZD) 与 GABA A受体结合,导致氯离子通道开放和抑制信号增加。左旋多巴在突触后转化为多巴胺,产生直接作用。多巴胺耗竭剂(例如四苯嗪 [TBZ])是 VMAT2 抑制剂,可损害多巴胺向囊泡的转运,而多巴胺受体阻断剂可阻断突触后多巴胺受体。
BH 4 = 四氢生物蝶呤;ChI = 胆碱能中间神经元;DA = 多巴胺;DDC = 多巴脱羧酶;DOPAC = 3,4-二羟基苯乙酸;GAT = GABA 转运体;L-DOPA = 左旋多巴;MSN = 中等棘状神经元;3-MT = 3-甲氧基酪胺;TAN = 紧张活性神经元;VAChT = 囊泡 ACh 转运体。
经Termsarasab P 等人许可转载,J Clin Mov Disord。72 © 2016 作者。
多巴胺能治疗通常涉及低剂量左旋多巴治疗(200 毫克/天至 400 毫克/天)。虽然主要用于治疗多巴反应性肌张力障碍,但这些药物可能对其他形式的联合肌张力障碍(X 连锁肌张力障碍-帕金森病和快速发作性肌张力障碍帕金森病)有益,尽管反应不太强烈。71
尽管以前广泛使用,但应避免使用抗多巴胺疗法(抗精神病药/神经安定药),因为其具有较高的镇静和锥体外系副作用风险。70多巴胺耗竭剂,如囊泡单胺转运体2抑制剂,有潜在疗效的证据,例如在治疗亨廷顿病的肌张力障碍中,尽管其主要用于治疗迟发性肌张力障碍。70副作用可能包括短暂性急性肌张力障碍反应、药物引起的帕金森病或静坐不能,并且考虑到可能加剧抑郁症状,多巴胺耗竭剂禁用于抑郁症治疗不充分或有自杀意念的患者。70抗胆碱能疗法对大多数类型的肌张力障碍都有益,尽管它主要用于全身性肌张力障碍,较少用于节段性肌张力障碍。70例如苯海索(从 1 毫克/天开始逐渐增加到 2 毫克/天 3 次;可能需要更高的剂量)或苯扎托品,它们是总体上最有效的口服药物,反应率为 71%,但会随着时间的推移而减弱。78抗胆碱能药物可能会产生令人烦恼的副作用,包括口干、便秘、视力模糊,最严重的是认知变化、幻觉和嗜睡,这限制了它们在老年患者中的使用,并且可能导致抗胆碱能谵妄危机,可能需要住院治疗。79
巴氯芬(起始剂量为 5 mg/d,通常分三至四次增至 30 mg/d 至 120 mg/d)常用于治疗节段性/全身性肌张力障碍,也用于治疗某些局灶性肌张力障碍。69这可能对 PD 中的继发性肌张力障碍和复杂性肌张力障碍(包括肌张力障碍性脑瘫)特别有益。69,70自从 DBS 问世以来,鞘内注射巴氯芬的使用已大大减少,但它对痉挛性肌张力障碍很有用,特别是当躯干/腿部受累时;然而,副作用很常见。71
苯二氮卓类药物(二线和三线药物)通常用作辅助药物。首选药物是氯硝西泮,因为它的半衰期较长,每日服用两次,对肌阵挛性肌张力障碍特别有益。70苯二氮卓类药物可能对对抗胆碱能药物反应不佳的患者产生协同作用。然而,镇静作用(尤其是老年患者)和滥用风险(颈部肌张力障碍患者中为 11%)80限制了它们的使用。有证据表明可能对肌张力障碍有效的其他肌肉松弛剂包括环苯扎林、美他沙酮、卡立普多、美索巴莫、奥芬那君或用于缓解肌肉疼痛/痉挛的氯唑沙宗。69其他药物包括羟基丁酸钠(用于治疗酒精反应性肌张力障碍)、唑吡坦(用于治疗眼睑痉挛,最高剂量为 5 毫克/天至 20 毫克/天)和唑尼沙胺(用于治疗肌阵挛性肌张力障碍)。2
相比之下,阵发性肌张力障碍/运动障碍有特定的治疗方法。81对于阵发性运动诱发性肌张力障碍/运动障碍,低剂量卡马西平(50 mg/d 至 200 mg/d)通常非常有效,其他抗癫痫药物包括奥卡西平(75 mg/d 至 300 mg/d)、苯妥英(100 mg/d 至 200 mg/d,受副作用和需要长期使用限制)和拉考沙胺(50 mg/d 至 100 mg/d),丙戊酸、拉莫三嗪、左乙拉西坦和托吡酯也有一定疗效。81对于阵发性非运动诱发性肌张力障碍/运动障碍,治疗效果较差,但包括使用低剂量苯二氮卓类药物(例如氯硝西泮、地西泮),有报道称使用加巴喷丁和左乙拉西坦可获得部分成功,使用奥卡西平则罕见有益。81对于阵发性运动/劳累诱发的肌张力障碍/运动障碍,治疗包括使用生酮饮食、左旋肉碱补充剂和三庚酸甘油酯进行饮食调整,使用左旋多巴、苯海索和苯二氮卓类药物可获得部分益处。81目前很少有证据表明可以通过外科手术治疗,包括阵发性非运动诱发性肌张力障碍/运动障碍的右腹口丘脑切开术、临床阵发性非运动诱发性肌张力障碍/运动障碍的苍白球内侧 (GPi) DBS 以及阵发性运动/劳累诱发的肌张力障碍/运动障碍的右后腹苍白球切开术。81
关键点。
-
阵发性肌张力障碍/运动障碍有特定的治疗方法:阵发性运动源性肌张力障碍/运动障碍用抗癫痫药物治疗(通常为卡马西平或奥卡西平);阵发性非运动源性肌张力障碍/运动障碍通常用低剂量苯二氮卓类药物治疗;阵发性运动/劳累引起的肌张力障碍/运动障碍用生酮饮食、左旋肉碱补充剂和三庚酸甘油酯治疗。
-
非侵入性脑刺激是肌张力障碍潜在治疗的一个发展领域,但主要用于研究目的,包括经颅磁刺激和经颅直流电刺激。
-
肌张力障碍的手术治疗包括鞘内巴氯芬泵、消融性损伤和深部脑刺激。
-
聚焦超声有证据表明其对肌张力障碍有效,但症状可能复发,需要重复治疗。该技术仅获准单侧使用。
肌张力障碍的非侵入性脑刺激
非侵入性脑刺激是肌张力障碍的潜在治疗方法之一,目前尚处于研究阶段,主要用于研究目的。这些方法包括重复经颅磁刺激和经颅直流电刺激,可作为神经康复的辅助手段。82
肌张力障碍的手术治疗
肌张力障碍的手术治疗包括鞘内巴氯芬泵、消融性损伤(丘脑切开术/苍白球切开术)、聚焦超声和 DBS,靶向 GPi、丘脑底核 (STN) 或丘脑。以前,外周神经切除术被广泛用于治疗颈部肌张力障碍;然而,这种治疗方法耐受性差,复发率高,副作用大,包括虚弱和吞咽困难,因此不推荐使用。
损毁治疗。
苍白球和丘脑毁损术是治疗肌张力障碍的首批有效方法,目前仍在少数经过精心挑选的患者中使用。MRI 引导的聚焦超声有疗效证据,但可能会出现症状复发,需要重复毁损。与其他消融技术类似,目前尚不清楚这种技术是否适合双侧使用,因此目前所有病例都是单侧进行的。有报道称,这种技术对音乐家局灶性手部肌张力障碍83和任务特异性书写震颤有益处。84
深部脑刺激治疗肌张力障碍。
DBS 比聚焦超声具有潜在优势,包括更有利的副作用、可逆性以及调整刺激方向和场的能力。适应症包括严重的药物难治性全身/节段性肌张力障碍(1 类证据)85和一些局灶性肌张力障碍,包括药物难治性颈部肌张力障碍。86尽管DBS 的大部分数据都涉及针对 GPi,但越来越多的证据表明 STN DBS 对肌张力障碍有效,其对孤立性、节段性和全身性肌张力障碍(包括遗传性肌张力障碍)的疗效与 GPi 相似。71相比之下,丘脑 DBS(例如,针对丘脑腹中间核)在治疗肌张力障碍性震颤方面可能比 GPi DBS 更有效,并且丘脑 DBS 对获得性肌张力障碍和痉挛性发音障碍也具有潜在疗效。71
关键点。
-
DBS 比聚焦超声具有潜在优势,包括副作用更小、可逆性以及可以调整刺激方向和刺激场。主要刺激部位是苍白球内侧;然而,针对丘脑底核和丘脑的疗效也已得到证实。小脑刺激目前正在研究中。
-
肌张力障碍持续状态/肌张力障碍风暴是一种医疗紧急情况,10% 的患者会因此丧命。诱因包括感染、药物变化或深部脑刺激硬件故障。治疗包括治疗诱因和口服肌张力障碍疗法,然后进行重症监护病房级护理,并考虑进行抢救性深部脑刺激。
DBS 的效果各不相同,对于单独的全身性肌张力障碍(特别是 DYT- TOR1A)、手术年龄较小、病程较短和基线严重程度较高的患者,DBS 的疗效证据最好。71相反,年龄较大、病程较长、基因形式不适合 DBS、存在功能性肌张力障碍以及固定姿势/挛缩预示着反应不佳(表10 - 9 )。81、87在某些基因形式(KMT2B、SGCE、TAF1突变)中,混合性肌张力障碍对 DBS 有强烈的反应;在ADCY5、GNAL和THAP1突变中反应各不相同;据报道PRKRA和VAC14突变有效,而ATP1A3往往没有反应。38、39、51、56有初步证据表明 DBS 对获得性肌张力障碍有效。88
表 10-9。
肌张力障碍深部脑刺激结果的预测因素
MRI = 磁共振成像。
电极位置是反应的重要预测因素,有迹象表明 GPi 电极的最佳位置是后腹侧区域。89 GPi放置的局限性包括 20% 的无反应率、获得性/复杂性肌张力障碍的适度反应、对刺激的反应缓慢、需要高能量设置才能获得足够的益处以及刺激引起的运动迟缓的风险。71其他潜在的 DBS 目标包括STN、丘脑和小脑。71、90
肌张力障碍持续状态/肌张力障碍风暴的治疗
肌张力障碍持续状态/肌张力障碍风暴涉及全身性肌张力障碍的急性失代偿,伴有严重的运动亢进,通常是伴有或不伴有运动障碍的肌张力障碍。91这种罕见但严重的情况是肌张力障碍最危险的表现,是一种运动障碍急症,10% 的患者会死亡。92不受控制的运动会导致肌肉衰竭/横纹肌溶解症,从而导致肾衰竭,该综合征常常伴有全身症状,包括发烧、高血压、心动过速/呼吸急促、自主神经不稳定,再加上延髓功能障碍,可能导致呼吸衰竭,所有这些都是导致其高死亡率的原因。93潜在的鉴别诊断可能包括抗精神病药恶性综合征、血清素综合征、恶性高热以及药物中毒或戒断。93 肌张力障碍持续状态在男性和儿童中更为常见,并且是亚急性的,经常发生在并发感染或最近更换药物的情况下。92其他诱发事件包括创伤、麻醉、手术、代谢异常、压力和荷尔蒙变化。92 DBS硬件故障是一种常见的医源性原因。92肌张力障碍风暴通常发生在获得性肌张力障碍(肌张力障碍性脑瘫)中;然而,它也可发生在单独(DYT- TOR1A、DYT- THAP1)和组合(DYT/PARK- TH、X 连锁肌张力障碍-帕金森病)遗传性肌张力障碍和复杂性肌张力障碍中,严重的肌张力障碍发作可能罕见地发生在阵发性非运动源性肌张力障碍/运动障碍中。91
治疗采用阶梯式方法。前 24 小时包括支持疗法、治疗潜在诱因,然后口服肌张力障碍疗法(主要是丁苯那嗪和苯海索)。92、93在此阶段,应评估患者是否适合进行手术治疗(理想情况下为 DBS,如果无法进行,则鞘内注射巴氯芬),尤其是对于 DYT- TOR1A或其他孤立性肌张力障碍。93随后应立即进行重症监护病房级护理,治疗包括静脉注射咪达唑仑,根据需要进行丙泊酚麻醉,第三线治疗包括使用巴比妥类药物、非去极化神经肌肉阻滞剂或肉毒杆菌毒素。92、93如果此方法无效,应考虑双侧 GPi 抢救 DBS(成功率为 33.7%),92如果无法进行,则使用消融性苍白球切开术。92随后几周的目标是充分的对症治疗。93
结论
尽管肌张力障碍的病因基础研究取得了很大进展,但临床诊断肌张力障碍仍面临巨大挑战。局灶性肌张力障碍的对症治疗目前包括化学去神经支配、口服疗法和康复。在 DBS 中,治疗适应症和潜在刺激目标不断扩大。未来基于发病机制的疗法(包括基因疗法)即将问世。



